醫病共享決策是什麼?治療糖尿病不是醫師說用什麼就是什麼了嗎?需要和誰討論,共享什麼決策呢?
醫病共享決策(Shared Decision Making, SDM)•最早是1982年美國以病人為中心照護的共同福祉計畫上,為促進醫病相互尊重與溝通而提出。
-1024x576.png)
在1997年由Charles提出操作型定義:至少要有醫師和病人雙方共同參與、醫師提出各種不同處置之實證資料、病人則提出個人的喜好與價值觀、彼此交換資訊討論,共同達成最佳可行之治療選項。
-1024x576.png)
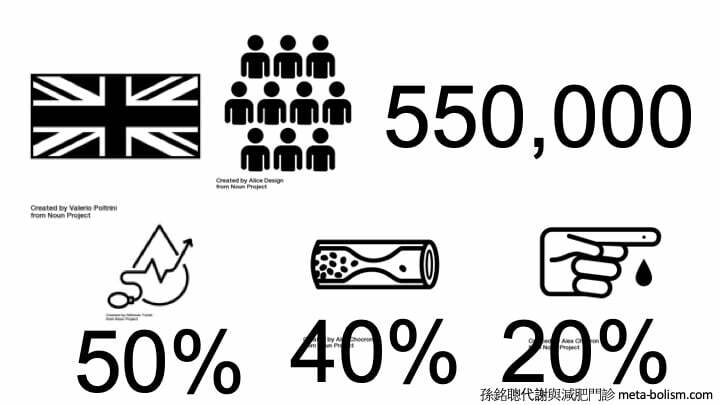
糖尿病的口服用藥一般接受度還算高,那麼大家有想過,如果醫師說要打胰島素或者相關的注射治療,大家在缺乏溝通的情況下會有什麼樣的結果呢?醫師可能認為我是為病人好,想要幫他控制好糖尿病,但是病人可能認為注射胰島素或者相關的注射治療有些疑慮,最後可能造成治療選項不被接受,造成控制糖尿病困難。
-1024x576.png)
另外很多的治療選項並不是單一絕對的,只能說有些證據等級高,選擇此作法比較好,譬如糖尿病的控制,就有飲食、運動、藥物。飲食就有低醣飲食、地中海飲食等,運動分有氧運動、無氧運動等,藥物簡單的分口服、注射等,選項眾多,對於每個糖尿病人飲食習慣、運動習慣、胖瘦、有無心血管、腎臟病等,建議均有不同。
-1024x576.png)
所以我們希望透過醫病共享決策、充分的溝通,在病人合理的期待,例如:不想改變太多的飲食模式、運動可以就自我體適能情況進行,用藥希望越簡單越好。在醫療人員也充分告知目前醫療限制,例如想吃大餐可以偶一為之,運動至少每週三次等,若是難以改變飲食、運動習慣,那麼藥物使用上為控制好糖尿病,種類、劑量可能會視情況調整等。讓醫病雙方可以透過良好的溝通,在糖尿病診間會有醫師診療、糖尿病衛教護理、營養等,慢慢在潛移默化下,改善、追蹤、管理糖尿病個案,所以糖尿病衛教可能花一點時間,但是日積月累之下,可以慢慢看到成果,門診常常看到若是常常想去做衛教,問醫師、護理師、營養師問題的病友,通常控制的比較穩定,藥物劑量不用多也可以控制的不錯。但是相反的,很忙不想做衛教的病友,常常也因為忙碌,無法接收最正確的糖尿病資訊,造成控制上可能不如預期。所以留一點時間作衛教,可以事半功倍,不用花太多力氣也可以把糖尿病控制好。

.png)